Telemonitoring in Deutschland
Die Telemedizin eröffnet innovative Lösungsansätze für zentrale Herausforderungen des deutschen Gesundheitssystems. Besonders das Telemonitoring von Patienten mit häufigen chronischen Erkrankungen wie Herzinsuffizienz, COPD und Diabetes mellitus birgt großes Potenzial. Doch wie weit ist die Integration dieser digitalen Schlüsseltechnologie in die deutsche Gesundheitsversorgung tatsächlich fortgeschritten?
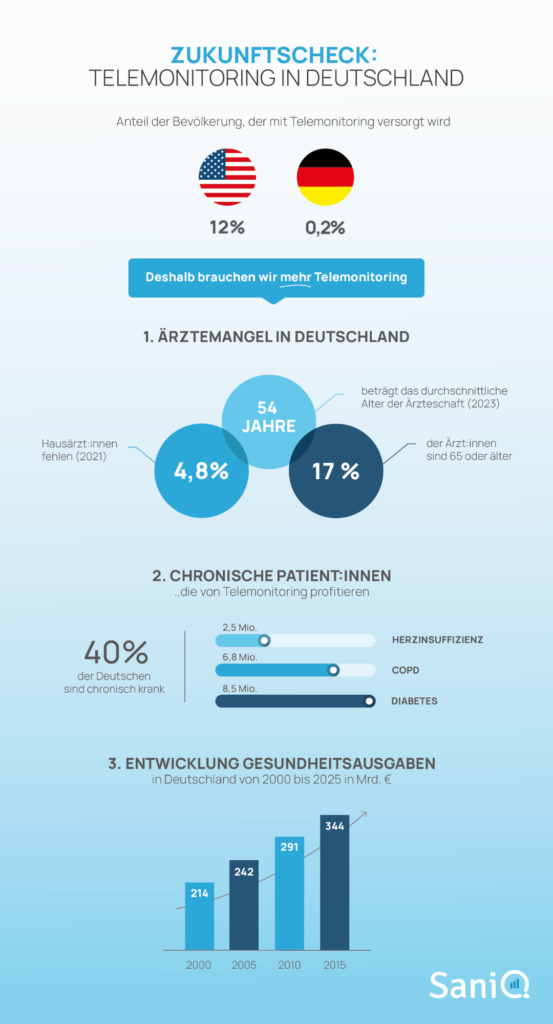
Anteil der Bevölkerung, der mit Telemonitoring versorgt wird:

vs.


vs.

In den USA ist Telemonitoring in den letzten Jahren ein fester Bestandteil der medizinischen Versorgung von chronisch kranken Menschen geworden. Die Zahl betreuter Patient:innen hat sich zwischen 2017 und 2023 von 3 auf 20 Millionen mehr als versechsfacht.1
Demgegenüber macht Deutschland bislang nur zögerliche Schritte in Richtung einer digitalen Transformation des Gesundheitswesens. Doch auch hierzulande kommt langsam Bewegung in die digitalmedizinische Fernüberwachung.
Definition: Was ist Telemonitoring?
Telemonitoring (auch: Remote Patient Monitoring) ist die ärztliche Fernüberwachung von Patienten mithilfe digitaler Technologie. Die Patient:innen messen in häuslicher Umgebung täglich relevante Vitalparameter (z.B. Blutdruck, Puls, Gewicht, etc.) mit digitaler Sensorik, die diese dann in Echtzeit an medizinisches Fachpersonal (z.B. an eine Arztpraxis oder an ein Studienzentrum) überträgt.
Die häufigsten Anwendungsgebiete von Telemonitoring:
- chronische Erkrankungen wie Herzinsuffizienz, COPD oder Diabetes
- postoperative Nachsorge
- klinische Studien
Die so erhobenen Gesundheitsdaten haben positive Effekte für Patient:innen, Ärzt:innen und das gesamte Gesundheitssystem:
- Unterstützung bei der Früherkennung von Erkrankungen und kritischen Events
- hohe Dichte an Gesundheitsdaten aus dem Alltag der Patient:innen (Real World Data)
- erhöhte Qualität der medizinischen Versorgung
- Entlastung der Arztpraxen bei der Versorgung einer steigenden Zahl chronischer Patient:innen
Hintergrund
Herausforderungen im deutschen Gesundheitswesen
- zunehmender Ärzte- und Fachkräftemangel (v.a. auf dem Land)
- demografische Entwicklung
- steigender Kostendruck
Die Herausforderungen, vor denen das deutsche Gesundheitswesen in den kommenden Jahren steht, sind hinlänglich bekannt. Erschwerend hinzu kommt die Krankheitslast einer wachsenden Zahl von chronisch Kranken, die einer engmaschigen therapeutischen Versorgung bedürfen.
der Deutschen sind chronisch krank
Hausärzt:innen fehlen in Deutschland (Stand 2021)
der deutschen Ärzt:innen sind 65 oder älter
Hybride Versorgungsmodelle als Teil der Lösung?
Vor dem Hintergrund der genannten Herausforderungen steigt der Bedarf an hybriden Modellen, die ambulante Versorgungsstrukturen sinnvoll mit digitalmedizinischen Technologien kombinieren.
In seiner Bundestagsrede zum Gesundheitsdatennutzungsgesetz und Digitalgesetz am 14.12.2023 hat Gesundheitsminister Karl Lauterbach die Chancen der Telemedizin bei der Entlastung von Arztpraxen betont:
Das Ziel: Die Kapazitäten von Ärzt:innen effizient steuern und zugleich die Qualität der ambulanten Versorgung erhalten.
Telemonitoring, also die Fernüberwachung und -versorgung von chronisch kranken Menschen mithilfe digitaler Technologie, hat dabei aus Sicht von Expert:innen enormes Potenzial:
„Telemonitoring kann ein wesentlicher Baustein für eine effiziente und sektorenübergreifende Versorgung sein und hat bei breiter Nutzung das Potenzial, die digitale Transformation des Gesundheitswesens zu unterstützen.“
E-Health Monitor 2023 | 24, McKinsey & Company, S. 133

3 Beispiele: Telemonitoring bei chronischen Erkrankungen
Wo also steht Deutschland bei der Integration von Telemonitoring in die Gesundheitsversorgung? Am Beispiel von drei der häufigsten chronischen Erkrankungen in Deutschland zeigen wir den Stand der Forschung sowie der Integration der telemedizinischen Fernversorgung im Gesundheitssystem.
1. Herzinsuffizienz
Patient:innen in Deutschland
Todesfälle in Deutschland (2022)
Vitalmonitoring (mittels invasiver oder externer Messgeräte)
- Körpergewicht
- EKG
- Blutdruck
Studienlage: Der medizinische Nutzen von Telemonitoring bei chronischer Herzinsuffizienz ist u.a. durch die deutsche TIM-HF2-Studie (2011) gut belegt:
- reduzierte Komplikationsrate
- geringeres Risiko für kardiovaskulär bedingte Hospitalisierung
- reduzierte Mortalität
Eine neuere Sekundärauswertung der deutschen TIM-HF2-Studie (2023) zeigt, dass der Nutzen für alle Betroffenen unabhängig vom Schweregrad der linksventrikulären Pumpleistung des Herzens gilt.
Die Forscher schlussfolgern, dass die Regelversorgung mit Telemonitoring auf alle Herzinsuffizienz-Patienten ausgeweitet werden sollte. Bisher ist dies nur für eine bestimmte Patientengruppe mit sehr eingeschränkter Pumpfunktion (EF<40%) vorgesehen.
Integration im Gesundheitssystem:
- Das Telemonitoring bei chronischer Herzinsuffizienz ist nach einem G-BA-Beschluss seit 2022 Teil der Regelversorgung von Risikopatient:innen in Deutschland. Mit dem Beschluss übernimmt Deutschland innerhalb Europas eine Vorreiterrolle als erstes Land, das eine digitale Versorgungsform als eigenständige Behandlungsmethode anerkennt.
- Trotz nachgewiesener Evidenz und abrechenbarer EBM-Ziffern wird bislang jedoch nur ein kleiner Teil der in Frage kommenden Patient:innen mit Telemonitoring versorgt.
- Kardiologische Praxen, die bereits in die telemedizinische Versorgung eingestiegen sind, berichten indes von positiven Erfahrungen, wie z.B. unser Fallbeispiel zeigt.
2. COPD
Patient:innen in Deutschland
Todesfälle in Deutschland (2022)
Vitalmonitoring:
- Einsekundenluft (FEV1)
- Peak-Flow (PEF)
- Atemfrequenz
- Blut-Sauerstoffsättigung
Studienlage:
- Im staatlichen Förderprojekt TELEMENTOR COPD wird gerade unter Konsortialführung der LungenClinic Großhansdorf untersucht, ob eine Versorgung mit der Telemonitoring-Plattform SaniQ die Zahl an schubhaften Krankheitsverschlechterungen (Exazerbationen) reduzieren kann.
- Eine frühere Studie während der Corona-Pandemie zeigte bereits positive Ergebnisse in Bezug auf Adhärenz, Symptomlast und Lebensqualität der teilnehmenden Patient:innen mit Asthma bronchiale, COPD und SARS-CoV-2.
Integration im Gesundheitssystem:
- Telemonitoring für COPD-Patienten ist bisher nicht Teil der Regelversorgung.
- Die für 2025 erwarteten Ergebnisse der TELEMENTOR COPD Studie könnten Bewegung in die Situation bringen.
Blogbeitrag: Telemonitoring bei COPD
3. Diabetes mellitus
Patient:innen in Deutschland
neue Diagnosen pro Jahr in Deutschland
Vitalmonitoring:
- Blutzuckerwerte
- Körpergewicht
- Blutdruck
Studienlage:
Eine in 2022 publizierte Metastudie mit 20 ausgewerteten Studien ergab ein positives Bild. Das Telemonitoring von Patient:innen mit Typ-2 Diabetes wird hier mit folgenden Ergebnissen assoziiert:
- geringerer Blutdruck
- niedrigerer BMI
- reduzierte HbA1c-Werte
Mit TeLIPro gibt es in Deutschland zudem ein staatliches Förderprojekt, das ein Gesundheitscoaching der teilnehmenden Patient:innen mit Diabetes-Typ 2 mit einem Telemonitoring der Blutzuckerwerte kombiniert.
Integration im Gesundheitssystem:
- Telemonitoring bei Typ-2 Diabetes ist bisher nicht Teil der Regelversorgung.
Mit verschiedenen Krankenkassen bestehen Selektivverträge mit der Telemonitoring-Anwendung ESYSTA, die Blutzuckerwerte in Zusammenhang mit injizierten Insulindosen überwacht.
Fazit
Im internationalen bzw. innereuropäischen Vergleich steht Deutschland bei der Integration von Telemonitoring-Angeboten in die Behandlungspraxis noch am Anfang:
- Herzinsuffizienz ist die bislang einzige Indikation in der Regelversorgung
- laufende Telemonitoring-Projekte sind meist regional und zeitlich begrenzt
- es fehlen Qualitätsstandards und Leitlinien für Telemonitoring-Lösungen
Die Aufnahme von Telemonitoring bei Herzinsuffizienz in die Regelversorgung war ein erster wichtiger Schritt, dem nun weitere folgen müssen.
Was fehlt?
Anreize für Leistungserbringer: Die Aufnahme der telemedizinischen Versorgung bei weiteren Krankheitsbildern (z.B. Asthma, COPD und Diabetes) in die Regelversorgung ist überfällig. Die digitale Transformation unserer Gesundheitsversorgung braucht mehr konkrete Anreize für Versicherte und Leistungserbringer.
Flächendeckende Angebotsstruktur: Es bedarf einer verstärkten Aufklärung über die Chancen der Digitalisierung für das Gesundheitssystem, um die Akzeptanz digitaler Neuerungen unter den Leistungserbringern zu verbessern. Das Ziel muss eine flächendeckende Angebotsstruktur sein, die möglichst vielen Patient:innen die verbesserten Behandlungsoptionen zugänglich macht.
Strukturen zur Digitalisierung der Versorgung und Kommunikation: Ergänzend zur telemedizinischen Versorgung einzelner Krankheitsbilder wären Fortschritte wichtig, die auf eine Digitalisierung der Versorgung und Kommunikation insgesamt – über einzelne Krankheitsbilder hinweg – zielen. Erste Schritte sind dabei bereits gemacht: Das Gesundheitsdatennutzungsgesetz und das Digital-Gesetz aus 2023 liefern hier quasi den rechtlichen Rahmen, der nun mit Leben gefüllt werden muss.
Quellen:
- McKinsey & Company: E-Health Monitor 2023 | 24. Deutschlands Weg in die digitale Gesundheitsversorgung. 2024.
- Kassenärztliche Bundesvereinigung & GKV-Spitzenverband: Qualitätssicherungsvereinbarung Telemonitoring bei Herzinsuffizienz. 2022.
- Kassenärztliche Bundesvereinigung: Niedergelassene Ärztinnen und Ärzte werden immer älter. Online-Veröffentlichung 2024.
- Statistisches Bundesamt.

Telemonitoring bei COPD
Wann wird das Telemonitoring bei COPD fester Teil der Regelversorgung? Erste Studien waren vielversprechend – nun soll ein vom G-BA gefördertes Studienprojekt Klarheit bringen. In diesem Beitrag beleuchten wir den aktuellen Stand der Forschung und zeigen, wie eine sinnvolle Umsetzung aussehen könnte.
CME-Fortbildung für niedergelassene Kardiologen
CME-FORTBILDUNG Digitale Perspektiven für die kardiologische Arztpraxis: Telemonitoring bei chronischer Herzinsuffizienz als Telemedizinzentrum Platz reservieren noch 10 freie Plätze Termin:19. November 2025, 16.00 – 19.00 Uhr
